ANS divulgou relatório das ouvidorias das operadoras de saúde de 2015. Estudo mostrou que 25% das reclamações eram de cobertura assistencial.
Um relatório da Agência Nacional de Saúde (ANS) mostrou que 39% das reclamações dos beneficiários de planos de saúde, recebidas pelas ouvidorias em 2015, referiam-se à “rede prestadora”, que engloba rede credenciada, marcação, agendamento e descredenciamento de rede.
A informação consta no Relatório Estatístico e Analítico do Atendimento das Ouvidorias das operadoras de planos de saúde relativo a 2015, divulgado nesta segunda-feira (11) pela ANS.
O estudo ressalta que, entre os reclamantes mais frequentes, 36% possuem contrato do tipo Coletivo Empresarial, 31%, do tipo Individual/Familiar e 29%, Coletivo por Adesão.
“As administradoras apresentam predomínio de reclamações oriundas de plano Coletivo por Adesão (99,6%); as Seguradoras e Autogestões, com 62,5% e 87,8%, de plano Coletivo Empresarial; e as Filantropias, 63%, de plano Individual/Familiar”, informou o relatório.
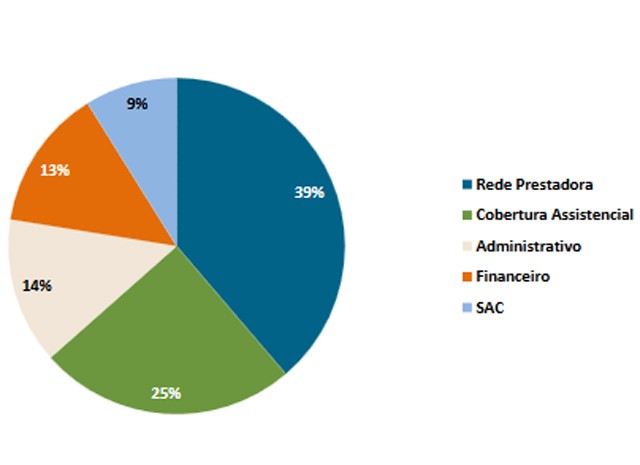
Outras queixas
O estudo mostrou ainda que 25% das reclamações são sobre cobertura assistencial: procedimentos de saúde, autorização, negativa de cobertura e/ou atendimento.
O levantamento revelou também que, no ano, 14% das reclamações eram a respeito de questões administrativas – relação comercial, corretores, contrato e cancelamento de planos, 13% sobre assuntos financeiros – reajuste, boletos, cobranças e reembolso, e 9% das queixas falam do Serviço de Atendimento ao Cliente (SAC).
O estudo apresenta os principais temas reclamados pelos beneficiários da saúde suplementar, bem como suas principais manifestações sobre rede credenciada e cobertura assistencial, entre outros temas, informou a agência.
“O relatório engloba um total de 744 Ouvidorias de operadoras com relato de recebimento de manifestações em 2015. Juntas, elas contabilizaram 508.141 manifestações de seus 66.7 milhões de beneficiários, resultando em uma Taxa de Demandas de Ouvidoria (TDO) de 7,6 – o que significa que esse conjunto de Ouvidorias recebeu 7,6 demandas para cada grupo de 1.000 beneficiários”, declarou a agência, em nota.
Odontologia de Grupo e Autogestão são as modalidades de operadora de saúde com TDO maior que o geral, 11,8 e 8,1, respectivamente; seguidas por aquelas com TDO menor: Medicina de Grupo (6,7), Cooperativa Médica (6,6), Filantropia (6,4), Cooperativa Odontológica (3,7) e Seguradora (1,1), mostrou o estudo.
Rede Prestadora
A agência informou ainda que apesar de rede prestadora ser o tema mais frequente das reclamações, entre as operadoras das modalidades “Administradora, Cooperativa Médica e Seguradora” predominaram queixas com temas administrativos, 57,2%, cobertura assistencial, 36,4%, e financeiros (38,9%).
Manifestações dos beneficiários
O relatório apontou também que o tema mais frequente entre as manifestações de beneficiários de planos de saúde em 2015 foi prestação do Serviço de Atendimento ao Cliente (SAC), 24% das demandas, seguido da rede prestadora, 22,9%, cobertura assistencial, 17,1%, administrativo, 19,5% e financeiro, 16,1%.
“Rede prestadora foi o tema mais frequente entre as operadoras das modalidades Autogestão (43,7%) e Filantropia (35,7). Cobertura assistencial foi mais frequente apenas nas Cooperativas Médicas (29,5%)”, informou a análise.
O levantamentou mostrou que as Administradoras e Seguradoras têm maior prevalência para assuntos administrativos (54,9%) e financeiros (39,3%), respectivamente. "Assuntos administrativos referem-se à relação comercial, corretores, contrato e cancelamento de plano; e financeiros, a reajuste, boletos, cobranças e reembolso", explicou a ANS.
Tipo de manifestação
Em relação ao tipo de manifestação dos beneficiários, o estudo mostrou que a consulta por esclarecimentos gerais foi o mais frequente, com cerca de 50% das demandas, seguida pelas manifestações de reclamação, com 45%.
O relatório apontou ainda que 2,8% referiam-se a elogios, 1,5%, sugestões, e 0,5%, denúncia.
Apesar de consulta ser o tipo mais frequente, entre as operadoras das modalidades Administradora, prevaleceram as reclamações, com 92,1% das manifestações, assim como na Autogestão, 73,4%, Cooperativa Médica, 52%, Filantropia, 69,3% e Seguradora, 99% das manifestações.
“Nessa análise o que mais chama a atenção é o fato de 99% das demandas das Seguradoras serem do tipo reclamação. Considera-se reclamação as manifestações de desagrado e protesto sobre o serviço prestado pela operadora, suas áreas e/ou prestadores”, ressaltou a ANS.
